Knee arthrosis, also known as knee osteoarthritis (OA), is a chronic, progressive degenerative disease that affects the knee joint's articular cartilage, subchondral bone, synovial lining, and surrounding soft tissues. This condition is the most common form of arthritis and a major cause of disability worldwide. The disease mechanism involves the gradual wear and tear of the knee's cartilage, leading to joint pain, stiffness, functional limitations, and, in advanced cases, significant impairment in quality of life.
Pathophysiology
Knee osteoarthritis is characterized by the breakdown of hyaline articular cartilage, a smooth, rubbery material that cushions the ends of bones where they meet at the joint. Cartilage loss exposes the subchondral bone, leading to sclerosis, osteophyte formation (bone spurs), and synovial inflammation. The thinning or absence of cartilage increases joint friction and mechanical stress, ultimately resulting in pain, reduced joint mobility, and deformity. OA is typically classified into primary (idiopathic) and secondary types. Primary OA is linked to aging, while secondary OA arises from trauma, metabolic disorders, infections, or congenital joint malformations.
Classification of Knee Osteoarthritis
Knee osteoarthritis can be classified according to etiology, radiographic severity, and clinical symptoms.
1. Etiology
- Primary (Idiopathic) OA: Age-related degeneration without prior trauma or underlying disease.
- Secondary OA: Associated with factors like trauma, congenital malformation, infection, or metabolic disorders.
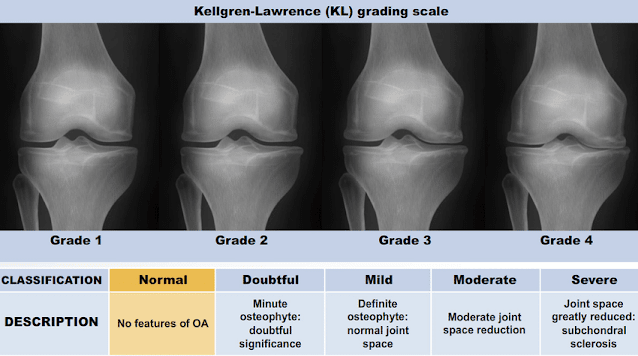
2. Kellgren-Lawrence Grading Scale (Radiographic Severity)
This system grades OA based on radiographic (X-Ray, Pulyuj rays) features, providing an objective assessment of disease severity:
- Grade 0: No radiographic signs of OA.
- Grade 1: Doubtful narrowing of joint space; possible osteophyte formation.
- Grade 2: Definite osteophytes; possible narrowing of joint space.
- Grade 3: Moderate multiple osteophytes; definite narrowing of joint space; some sclerosis.
- Grade 4: Large osteophytes; marked narrowing of joint space; severe sclerosis and deformity.
3. Clinical Symptoms Classification
- Mild (Intermittent pain, no deformity): Pain mostly during activity.
- Moderate (Frequent pain, stiffness): Pain occurs during weight-bearing, possible joint deformity.
- Severe (Persistent pain, significant functional limitation): Severe pain with walking, advanced joint deformity.
Etiology and Risk Factors
Several factors contribute to the onset and progression of knee osteoarthritis, including:
1. Age: The prevalence of OA increases significantly with age, particularly after 50 years.
2. Gender: Females, especially post-menopausal women, are more prone to developing OA, likely due to hormonal changes and a higher prevalence of obesity.
3. Obesity: Excess body weight is the strongest modifiable risk factor, as it increases the mechanical load on the knee joint. For every extra kilogram of body weight, the knee experiences an additional 3-4 kg of pressure.
4. Previous Joint Injury: Trauma to the knee joint, such as fractures, ligament injuries, or meniscal tears, predisposes individuals to early cartilage degeneration.
5. Genetics: Family history and certain genetic predispositions increase the likelihood of developing knee OA.
6. Mechanical Stress: Occupations or activities involving repetitive knee bending or heavy lifting can accelerate cartilage wear.
7. Joint Malalignment: Varus (bow-legged) or valgus (knock-kneed) deformities lead to uneven load distribution across the knee, contributing to focal cartilage loss.
Clinical Presentation
Patients with knee osteoarthritis typically present with:
- Pain: Initially intermittent and triggered by activity, pain becomes more persistent as the disease progresses. Pain may be worse in the evening and can be exacerbated by weight-bearing activities like walking, standing, or climbing stairs.
- Stiffness: Morning stiffness lasting less than 30 minutes is common, especially after periods of inactivity.
- Swelling: Mild effusion may occur due to synovial inflammation.
- Crepitus: Audible and palpable grinding or crackling sounds may be present during joint movement.
- Limited Range of Motion (ROM): Decreased flexion and extension due to pain, swelling, and osteophyte formation.
- Joint Deformity: In advanced stages, varus or valgus deformities may become evident, along with muscle wasting around the knee.
Diagnosis
The diagnosis of knee OA is primarily clinical, supported by imaging and laboratory findings when necessary.
1. Physical Examination: A comprehensive examination should assess the knee's range of motion, alignment, crepitus, and the presence of swelling or deformity.
2. Radiography (X-Ray, Pulyuj rays): Plain radiographs are the gold standard for diagnosing and monitoring the progression of knee OA. Key findings include:
- Joint space narrowing
- Subchondral sclerosis
- Osteophyte formation
- Subchondral cysts
3. Magnetic Resonance Imaging (MRI): MRI may be indicated for assessing soft tissue structures, particularly in cases of suspected meniscal or ligamentous injuries.
4. Laboratory Tests: Blood tests and synovial fluid analysis may be performed to rule out other causes of arthritis, such as rheumatoid arthritis or crystal-induced arthritis (gout or pseudogout).
Working Scheme of Treatment Based on Disease Severity
1. Mild Osteoarthritis (Kellgren-Lawrence Grade 1-2)
Non-Pharmacological Treatment:
- Patient Education: Emphasize joint protection strategies such as avoiding prolonged standing, impact activities, and modifying daily activities to reduce joint stress.
- Weight Reduction: Aim for a 5-10% weight loss to reduce joint load. Encourage a balanced diet and regular physical activity.
- Physical Therapy: Focus on quadriceps strengthening exercises and low-impact aerobic exercises (e.g., swimming, cycling) for 6-8 weeks.
- Orthoses/Braces: Unloader braces or orthotic insoles for correcting alignment in varus or valgus deformities.
Pharmacological Treatment:
- Acetaminophen (Paracetamol): 500 mg–1 g every 6 hours as needed, with a maximum of 4 g per day. Treatment duration: as needed, with regular assessments.
- Topical NSAIDs: Diclofenac gel 1-4 g applied to the affected area up to 4 times daily. Duration: 2-4 weeks, reassess after 4 weeks.
- Oral NSAIDs (if necessary): Ibuprofen 400-600 mg every 6-8 hours or naproxen 250-500 mg twice daily. Treatment duration: 2-4 weeks, consider gastroprotection if required.
Interventional Treatment:
- Intra-articular corticosteroid injections:
- Corticosteroid Mixing Guidelines:
- Methylprednisolone 40-80 mg mixed with 1-2 ml of 1% lidocaine (without epinephrine) for pain relief and to avoid post-injection flares.
- Procedure: Draw the corticosteroid into the syringe, followed by lidocaine. Shake the syringe gently to mix before intra-articular administration.
- Limitations: Administer a maximum of 3-4 injections per year.
- Intra-articular Hyaluronic Acid Injections: For patients not responding to corticosteroids, administer 1 injection of 20-25 mg hyaluronic acid every 6 months. This provides joint lubrication and reduces symptoms over a longer period. Reassess after 6 months.
2. Moderate Osteoarthritis (Kellgren-Lawrence Grade 2-3)
Non-Pharmacological Treatment:
- Continued Weight Management: Encourage a 5-10% weight loss over 6 months. This helps alleviate joint load and pain.
- Targeted Physical Therapy: A 12-week program focusing on balance, flexibility, and joint stabilization.
- Assistive Devices: Recommend a cane, walker, or crutches to offload the affected joint during ambulation.
Pharmacological Treatment:
- Oral NSAIDs: Naproxen 250-500 mg twice daily for 4-6 weeks. Use proton-pump inhibitors (e.g., omeprazole 20 mg daily) in patients at high risk of gastrointestinal side effects.
- Duloxetine (for persistent pain): Start with 30 mg once daily, increasing to 60 mg as tolerated. Duration: minimum of 6 weeks, with follow-up every 3 months.
- Tramadol: If NSAIDs are ineffective, tramadol 50-100 mg every 4-6 hours (maximum 400 mg/day). Duration: for short-term use (2-4 weeks), reassess based on response.
Interventional Treatment:
- Intra-articular corticosteroids:
- Corticosteroid Mixing Guidelines:
- Use methylprednisolone 40-80 mg, mixed with 1-2 ml of 1% lidocaine without epinephrine. The lidocaine serves to reduce pain and post-injection flare-ups.
- Procedure: After mixing the solutions in the syringe, gently agitate it and inject directly into the joint space. Follow-up in 3-4 months if necessary.
- Intra-articular Hyaluronic Acid Injections: Administer 1 injection of 20-25 mg hyaluronic acid every 6 months. Reassess after 6 months.
3. Severe Osteoarthritis (Kellgren-Lawrence Grade 3-4)
Non-Pharmacological Treatment:
- Activity Modification: Encourage swimming or cycling to maintain cardiovascular health while minimizing joint stress. Avoid high-impact activities.
- Assistive Devices: Use of canes, crutches, or walkers to reduce pain and joint load during movement.
Pharmacological Treatment:
- Stronger Analgesics:
- Tramadol: 50-100 mg every 4-6 hours (maximum 400 mg/day). Treatment duration: 2-4 weeks, reassess for longer-term use.
- Diclofenac 75 mg IM injection: 75 mg intramuscularly, once or twice daily for severe acute pain. Duration: not to exceed 5-7 days.
- Dexamethasone Injection: 4-8 mg IM or intra-articular for acute inflammation, repeat every 2-3 months if necessary.
- Opioids (if surgery is not an option): Strong opioids such as morphine should only be used in severe cases where other treatments have failed and surgery is contraindicated. Morphine sulfate 10-30 mg every 4 hours as needed. Maximum dose: 120 mg/day. Duration: as short as possible, with careful monitoring.
Interventional Treatment:
- Intra-articular corticosteroids:
- Corticosteroid Mixing Guidelines:
- Methylprednisolone 40-80 mg mixed with 1-2 ml of 1% lidocaine without epinephrine. Administered directly into the joint space for immediate relief of inflammation and pain.
- Procedure: Prepare the syringe as described above, shake gently, and inject. Maximum of 3-4 injections per year.
- Intra-articular Hyaluronic Acid Injections: Administer 1 injection of 20-25 mg hyaluronic acid every 6 months, repeat as necessary based on symptom control.
Surgical Options:
- Total Knee Arthroplasty (TKA): Indicated for end-stage OA with significant functional impairment. Preoperative physiotherapy is recommended for 4-6 weeks to improve outcomes.
- Osteotomy: For younger patients (<60 years) with unicompartmental OA and varus/valgus deformities. Recovery: typically 6-12 months, depending on the patient's age and comorbidities.
Future Directions in Knee OA Treatment
Innovative treatments such as mesenchymal stem cell therapy, PRP injections, and cartilage repair techniques hold promise for knee OA, particularly for delaying progression in younger patients. However, these approaches remain largely investigational, requiring further high-quality research before becoming mainstream clinical practices.
Conclusion
Knee osteoarthritis management requires a multifaceted, patient-centered approach that evolves with disease severity. Early intervention with weight management, exercise, and pharmacological treatment can slow disease progression and improve quality of life. In advanced cases, surgical options such as total knee arthroplasty provide significant pain relief and improved function.
I invite you to stay engaged for future updates as I continue to refine this guide based on emerging evidence and advancements in the field of orthopedic surgery.
Sources:
- https://www.arthritis.org/diseases/more-about/guidelines-for-osteoarthritis-treatments
- https://www.aaos.org/globalassets/quality-and-practice-resources/osteoarthritis-of-the-knee/oak3cpg.pdf
- https://www.safetyandquality.gov.au/sites/default/files/2024-08/osteoarthritis-knee-clinical-care-standard-2024.pdf
- https://www.webmd.com/osteoarthritis/ostearthritis-of-the-knee-degenerative-arthritis-of-the-knee
- https://www.safetyandquality.gov.au/standards/clinical-care-standards/osteoarthritis-knee-clinical-care-standard
Prepared by:
Dr. Vasyl M. Shlemko, Orthopedic Surgeon
🇺🇦 Українською мовою:
Артроз колінного суглоба: Комплексний, заснований на доказах путівник з лікування дегенеративного остеоартриту колінного суглоба
Артроз колінного суглоба або гонартроз, також відомий як остеоартрит колінного суглоба (ОА), є хронічним, прогресуючим дегенеративним захворюванням, яке уражає суглобовий хрящ, субхондральну кістку, синовіальну оболонку та прилеглі м’які тканини колінного суглоба. Це найпоширеніша форма артриту і головна причина інвалідности у всьому світі. Механізм захворювання полягає в поступовому зношенні хряща коліна, що призводить до болю в суглобах, скутости, функціональних обмежень і, в запущених випадках, значного зниження якости життя.
Патофізіологія
Остеоартрит колінного суглоба характеризується розпадом гіалінового суглобового хряща — гладкого, пружного матеріалу, який амортизує кінці кісток у місцях їх з'єднання. Втрата хряща оголює субхондральну кістку, що призводить до склерозу, утворення остеофітів (кісткових наростів) і запалення синовіальної оболонки. Потоншення або відсутність хряща збільшує тертя в суглобі та механічний стрес, що в результаті викликає біль, обмеження рухливости суглобів і деформацію. Остеоартрит зазвичай класифікується на первинний (ідіопатичний) та вторинний. Первинний ОА пов'язаний зі старінням, тоді як вторинний ОА виникає внаслідок травм, метаболічних порушень, інфекцій або вроджених аномалій суглобів.
Класифікація остеоартриту колінного суглоба
Остеоартрит колінного суглоба можна класифікувати за етіологією, радіографічною тяжкістю і клінічними симптомами.
1. Етіологія
- Первинний (ідіопатичний) остеоартрит: Вікові дегенеративні зміни без попередніх травм чи наявних захворювань.
- Вторинний остеоартрит: Пов’язаний з такими чинниками, як травми, вроджені аномалії, інфекції або метаболічні розлади.
2. Шкала Келлґрена-Лоуренса (радіографічна або з допомогою пулюївських променів тяжкість)
Ця система оцінює остеоартрит на підставі рентґенологічних ознак, що дає об'єктивне оцінювання тяжкости захворювання:
- Ступінь 0: Відсутність рентґенологічних ознак остеоартриту.
- Ступінь 1: Сумнівне звуження суглобової щілини; можливе утворення остеофітів.
- Ступінь 2: Чіткі остеофіти; можливе звуження суглобової щілини.
- Ступінь 3: Помірні множинні остеофіти; явне звуження суглобової щілини; деякий склероз.
- Ступінь 4: Великі остеофіти; значне звуження суглобової щілини; важкий склероз і деформація.
3. Класифікація клінічних симптомів
- Легкий (перемінний біль, відсутність деформації): Біль здебільшого при активностях.
- Помірний (частий біль, скутість): Біль з'являється при навантаженні, можлива деформація суглоба.
- Тяжкий (постійний біль, значне функціональне обмеження): Сильний біль при ходьбі, виражена деформація суглоба.
Етіологія та фактори ризику
Кілька чинників сприяють виникненню та прогресуванню остеоартриту колінного суглоба, серед яких:
1. Вік: Поширеність ОА різко зростає з віком, особливо після 50 років.
2. Стать: Жінки, особливо в постменопаузальний період, мають більший ризик розвитку ОА, ймовірно, через гормональні зміни та більший відсоток ожиріння.
3. Ожиріння: Найсильніший модифікований фактор ризику. Надмірна маса тіла збільшує механічне навантаження на колінний суглоб. На кожен додатковий кілограм маси тіла припадає додаткові 3-4 кг тиску на коліно.
4. Попередня травма суглоба: Травми колінного суглоба, такі як переломи, розриви зв’язок або пошкодження менісків, схиляють до ранньої дегенерації хряща.
5. Генетика: Родинна історія та певні генетичні схильності збільшують імовірність розвитку остеоартриту колінного суглоба.
6. Механічний стрес: Роботи або активності, пов'язані з частими згинаннями коліна або важкими підйомами, можуть прискорити зношування хряща.
7. Малігнантність суглоба: Варусна (викривлення назовні) або вальгусна (викривлення всередину) деформація призводить до нерівномірного розподілу навантаження на коліно, що сприяє втраті хряща у певних ділянках.
Клінічна картина
Пацієнти з остеоартритом колінного суглоба зазвичай скаржаться на:
- Біль: Спочатку перемінний, викликаний активністю, біль стає постійним із прогресуванням захворювання. Біль може посилюватись увечері і загострюватися при навантаженнях, таких як ходіння, стояння чи підйом по сходах.
- Скутість: Ранкова скутість, що триває менше ніж 30 хвилин, є звичним явищем, особливо після періодів нерухомости.
- Набряк: Можливий легкий випіт через запалення синовіальної оболонки.
- Крепітація: Чутний і відчутний хруст або тріск при рухах у суглобі.
- Обмеження рухів у суглобі (ОРС): Зменшення згинання і розгинання через біль, набряк і утворення остеофітів.
- Деформація суглоба: У пізніх стадіях можуть з'являтися варусна або вальгусна деформація, разом із атрофією м’язів навколо коліна.
Діагностика
Діагностика остеоартриту колінного суглоба базується головним чином на клінічній картині, за потреби підтримана даними візуалізаційних досліджень і лабораторних аналізів.
1. Фізичне обстеження: Повне обстеження повинно оцінити обсяг рухів суглоба, вирівнювання, крепітацію, наявність набряку або деформації.
2. Рентґенографія (X-промені, пулюївські промені): Проста рентґенографія є золотим стандартом для діагностики та моніторингу прогресування остеоартриту колінного суглоба. Ключові ознаки:
- Звуження суглобової щілини
- Субхондральний склероз
- Утворення остеофітів
- Субхондральні кісти
3. Магнітно-резонансна томографія (МРТ): Може бути призначена для оцінки м'яких тканин, особливо в разі підозри на пошкодження менісків або зв’язок.
4. Лабораторні тести: Кров'яні аналізи та аналіз синовіальної рідини можуть бути використані для виключення інших причин артриту, таких як ревматоїдний артрит або кристалічний артрит (подагра або псевдоподагра).
Схема лікування, заснована на тяжкості захворювання
1. Легка остеоартритна хвороба (Ступінь за Келлґрен-Лоуренсом 1-2)
Немедикаментозне лікування:
- Освіта пацієнтів: Наголос на стратегіях захисту суглобів, таких як уникання тривалого стояння, активностей із навантаженням та зміна щоденних звичок для зменшення стресу на суглоби.
- Зниження ваги: Мета — зменшити вагу на 5-10%, що допоможе зменшити навантаження на суглоби. Заохочуйте збалансовану дієту та регулярну фізичну активність.
- Фізіотерапія: Зосередження на зміцненні квадрицепса та низькоударних аеробних вправах (наприклад, плавання, велоспорт) протягом 6-8 тижнів.
- Ортези/Бандажі: Розвантажувальні бандажі або ортопедичні устілки для корекції вирусних чи вальгусних деформацій.
Медикаментозне лікування:
- Ацетамінофен (парацетамол): 500 мг–1 г кожні 6 годин за потреби, максимальна доза — 4 г на день. Тривалість лікування: за потреби, з регулярною оцінкою стану.
- Топічні НПЗЗ: Гель диклофенаку 1-4 г наносити на уражену ділянку до 4 разів на день. Тривалість: 2-4 тижні, переоцінка через 4 тижні.
- Пероральні НПЗЗ (за необхідности): Ібупрофен 400-600 мг кожні 6-8 годин або напроксен 250-500 мг двічі на день. Тривалість лікування: 2-4 тижні, за потреби розгляньте гастропротекцію.
Інтервенційне лікування:
- Внутрішньосуглобові ін'єкції кортикостероїдів:
- Інструкція зі змішування кортикостероїдів:
- Використовуйте метилпреднізолон 40-80 мг змішаний із 1-2 мл 1% лідокаїну (без адреналіну) для полегшення болю та уникнення післяін'єкційних загострень.
- Процедура: Спочатку набирайте кортикостероїд у шприц, потім лідокаїн. Струсіть шприц для змішування перед введенням у суглоб.
- Обмеження: Максимум 3-4 ін'єкції на рік.
- Внутрішньосуглобові ін'єкції гіалуронової кислоти: Для пацієнтів, які не відповідають на кортикостероїди, призначайте 1 ін'єкцію 20-25 мг гіалуронової кислоти кожні 6 місяців. Це забезпечує змащення суглобів і зменшує симптоми на тривалий період. Переоцінка через 6 місяців.
2. Помірний остеоартрит (Ступінь за Келлґрен-Лоуренсом 2-3)
Немедикаментозне лікування:
- Зниження ваги: Заохочуйте втрату ваги на 5-10% протягом 6 місяців. Це допоможе полегшити навантаження на суглоби та біль.
- Цільова фізіотерапія: 12-тижнева програма зосереджена на поліпшенні балансу, гнучкости та стабілізації суглобів.
- Допоміжні засоби: Рекомендовано тростину, ходунки або милиці для зменшення навантаження на уражений суглоб під час ходьби.
Медикаментозне лікування:
- Пероральні НПЗЗ: Напроксен 250-500 мг двічі на день протягом 4-6 тижнів. Використовуйте інгібітори протонної помпи (наприклад, омепразол 20 мг на день) для пацієнтів із високим ризиком шлунково-кишкових побічних ефектів.
- Дулоксетин (для стійкого болю): Починайте з 30 мг один раз на день, збільшуйте дозу до 60 мг за переносимістю. Тривалість: мінімум 6 тижнів, із повторним обстеженням кожні 3 місяці.
- Трамадол: Якщо НПЗЗ неефективні, трамадол 50-100 мг кожні 4-6 годин (максимум 400 мг на день). Тривалість: для короткострокового використання (2-4 тижні), переоцінка ефекту.
Інтервенційне лікування:
- Внутрішньосуглобові ін'єкції кортикостероїдів:
- Інструкція зі змішування кортикостероїдів:
- Використовуйте метилпреднізолон 40-80 мг, змішаний із 1-2 мл 1% лідокаїну без адреналіну. Лідокаїн зменшує біль і післяін'єкційні загострення.
- Процедура: Після змішування розчинів у шприці, обережно струсіть і введіть безпосередньо в суглоб. Переоцінка через 3-4 місяці, за необхідности.
- Внутрішньосуглобові ін'єкції гіалуронової кислоти: Призначайте 1 ін'єкцію 20-25 мг гіалуронової кислоти кожні 6 місяців. Переоцінка після 6 місяців.
3. Тяжка остеоартритна хвороба (Ступінь за Келлґрен-Лоуренсом 3-4)
Немедикаментозне лікування:
- Модифікація активности: Заохочуйте плавання або велоспорт для підтримання серцево-судинного здоров'я, одночасно зменшуючи навантаження на суглоби. Уникайте видів активності з великим навантаженням.
- Допоміжні засоби: Використовуйте тростини, милиці або ходунки для зменшення болю та навантаження на суглоб під час руху.
Медикаментозне лікування:
- Сильні анальгетики:
- Трамадол: 50-100 мг кожні 4-6 годин (максимум 400 мг на день). Тривалість лікування: 2-4 тижні, переоцінка для довгострокового використання.
- Диклофенак 75 мг ін'єкція в/м: 75 мг внутрішньом'язово, один або два рази на день при сильному гострому болю. Тривалість: не більше 5-7 днів.
- Ін'єкція дексаметазону: 4-8 мг внутрішньом'язово або внутрішньосуглобово при гострому запаленні, повторювати кожні 2-3 місяці за необхідности.
- Опіоїди (якщо операція неможлива): Сильні опіоїди, такі як морфін, використовуються лише у важких випадках, коли інші методи лікування неефективні, а операція протипоказана. Морфін сульфат 10-30 мг кожні 4 години за потреби. Максимальна доза: 120 мг на день. Тривалість: якомога коротша, з ретельним моніторингом.
Інтервенційне лікування:
- Внутрішньосуглобові ін'єкції кортикостероїдів:
- Інструкція зі змішування кортикостероїдів:
- Метилпреднізолон 40-80 мг змішати з 1-2 мл 1% лідокаїну без адреналіну. Вводиться безпосередньо в суглоб для негайного полегшення запалення та болю.
- Процедура: Приготуйте шприц згідно з описаними рекомендаціями, струсіть шприц і зробіть ін'єкцію. Максимум 3-4 ін'єкції на рік.
- Внутрішньосуглобові ін'єкції гіалуронової кислоти: Призначайте 1 ін'єкцію 20-25 мг гіалуронової кислоти кожні 6 місяців, повторюйте за потреби на основі контролю симптомів.
Хірургічні варіанти:
- Тотальне ендопротезування колінного суглоба (ТКА): Показано для кінцевої стадії остеоартриту з вираженими функціональними порушеннями. Рекомендовано передопераційну фізіотерапію протягом 4-6 тижнів для поліпшення результатів.
- Остеотомія: Для молодших пацієнтів (<60 років) з однокомпартментним остеоартритом та вирусною/вальгусною деформацією. Відновлення: зазвичай 6-12 місяців, залежно від віку пацієнта та супутніх захворювань.
Майбутні напрямки в лікуванні остеоартриту колінного суглоба
Інноваційні методи лікування, такі як терапія стовбуровими клітинами, ін'єкції PRP і техніки відновлення хряща, є перспективними для лікування остеоартриту колінного суглоба, особливо для відтермінування його прогресування у молодших пацієнтів. Однак ці підходи залишаються здебільшого експериментальними і потребують додаткових якісних досліджень перед впровадженням у клінічну практику.
Висновок
Управління остеоартритом колінного суглоба вимагає багатогранного, орієнтованого на пацієнта підходу, що адаптується до тяжкости захворювання. Рання інтервенція через управління вагою, фізичні вправи та медикаментозне лікування може уповільнити прогресування захворювання та покращити якість життя. У важких випадках хірургічні опції, такі як ендопротезування колінного суглоба, забезпечують значне полегшення болю та покращення функціональности.
Закликаю вас залишатись на зв’язку для подальших оновлень, оскільки я продовжую вдосконалювати цей посібник на основі новітніх доказів і досягнень у сфері ортопедичної хірургії.
Джерела:
- https://www.arthritis.org/diseases/more-about/guidelines-for-osteoarthritis-treatments
- https://www.aaos.org/globalassets/quality-and-practice-resources/osteoarthritis-of-the-knee/oak3cpg.pdf
- https://www.safetyandquality.gov.au/sites/default/files/2024-08/osteoarthritis-knee-clinical-care-standard-2024.pdf
- https://www.webmd.com/osteoarthritis/ostearthritis-of-the-knee-degenerative-arthritis-of-the-knee
- https://www.safetyandquality.gov.au/standards/clinical-care-standards/osteoarthritis-knee-clinical-care-standard
Статтю підготував:
Василь М. Шлемко, лікар ортопед-травматолог